「EU離脱につづいて、ステロイドに依存した診療からも離脱しよう!」・・というわけではないだろうが、英国で微小変化型ネフローゼの成人患者を対象に、タクロリムス単剤による初期治療をステロイド単剤と比較したMInTacトライアルの結果が、CJASNにでた(doi:10.2215/CJN.06180519、下図はASNの1月18日付ニューズレター)!
微小変化型ネフローゼはMCD(minimal change disease)、日本ではMCNS(minimal change nephrotic syndrome)と言われるが、どこでも初期治療の第一選択はステロイドだ。多くは1ヶ月以内で尿蛋白消失のみられるステロイド感受性ネフローゼ症候群(steroid-sensitive nephrotic syndrome、SSNS)で、「よかったですね」と笑顔で退院できることも多い。
しかし、フォローしているうちに頻回再発・ステロイド依存(frequent remitting/steroid dependent、FR/SD)になることも、とくに成人では珍しくない。
FR/SDのMCDに対して、KDIGOではシクロフォスファミド(2-2.5mg/kg/dを8週:2C)、カルシニューリン阻害薬(シクロスポリンは3-5mg/kg/d、タクロリムスは0.05-0.1mg/kg/d、いずれも分2:2C)、それらが用いられないならMMF(1-2g/dを分2:2D)が推奨されている。日本はMMF・タクロリムスに保険適応がない代わりに、ミゾリビン・リツキシマブに保険適応がある。
こうした第二選択薬を用いたとしても、ステロイドが切れない患者は多く、積算投与による害が問題になる。そこで「最初からステロイドなしで行ったらどうですか?」と行われたのが、MInTacトライアルだ。
スタディは英国の6施設でおこなわれ、対象は腎生検で確認されたMCD患者52人(男女はほぼ同数、平均年齢は約40歳、白人は約2/3)。蛋白尿は平均で約7g/gCr(2-15に分布)、アルブミン値は平均で1.6g/dl(0.7-2.9に分布)だった。
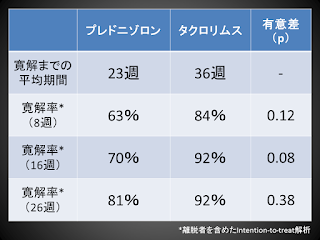
このうち、ステロイド群にはプレドニゾロン1mg/kg/d(60mg/dまで)を開始し、寛解の1週間後から4-6週かけて半減。さらに6週以内で漸減終了となった。いっぽうのタクロリムス群には0.05mg/kg/d(分2)を開始し、トラフ値9-12ng/mlで調節され、寛解の12週後から8週以内で漸減終了となった。なお、寛解は蛋白尿0.05g/gCr未満で定義された。
結果であるが、プライマリアウトカムである開始後8週での寛解率に、有意差はなかった。といっても数字としてはタクロリムス群のほうが低く、統計上は非劣性も示せなかった。寛解にまつわる各種アウトカムは、下表を参照されたい。
これだと、がっかりされた読者もおられるかもしれない。ただ、タクロリムスの寛解率は26週までにじわじわと改善している。それでなのかは分からないが、その後の再発のない割合はむしろステロイド群を上回った(こちらも統計上の有意差はない、下表も参照)。
副作用についてだが、まず、ステロイド群はPPIとカルシウム・ビタミンD製剤を予防内服していた。また、両群とも結核リスクが高いと判断された患者はINH・ビタミンB6の内服、DVT予防に低分子量ヘパリンの皮下注(アルブミン2g/dl未満)ないしアスピリンの内服(2-3g/dl)を受けていた。
そのうえで、報告された有害事象はステロイド群で18件、タクロリムス群で20件あった。重篤とされたのは前者で4件(憩室潰瘍、原因不明の重症頭痛、外傷性橈骨骨折、下気道感染)、後者で3件(高血圧緊急症、下痢と皮疹、下気道感染)あった。
スタディのサイズは小さい(といっても、この疾患では大した規模だ)し、プライマリアウトカムの8週寛解率で非劣性が示せなかった。しかし、26週寛解率や再発フリーの割合、有害事象では遜色ない成績といえるだろう。ガイドラインに載っていいスタディだ。
それに、何といってもMInTacは、ステロイドの推奨が最も強い腎疾患のひとつである微小変化型ネフローゼに対して、「他の選択肢もあっていいんじゃないですか?」と問題提起して、実際に行動に移した。トライアル主導の先生方と患者様方の勇気をたたえたい。
ステロイドが治療に用いられ始めてから約90年。次の2020年代には、「ステロイドが有効な疾患」が「ステロイドだけが有効な疾患」ではないことが、さまざまな疾患で証明されていくことを期待したい。
クマさんがおしっこしないで冬眠できるのも、じん臓が一日に体液の何十倍もろ過してから不要なものを残して再吸収するのも、じん臓の替わりをしてくれる治療があるのも、すごいことです。でも一番のキセキは、こうして腎臓内科をつうじてみなさまとお会いできたこと。その感謝の気持ちをもって、日々の学びを共有できればと思います。投稿・追記など、Xアカウント(@Kiseki_jinzo)でもアナウンスしています。
2020/01/22
2016/12/26
腎移植後の免疫抑制剤:ステロイドはいらない?
腎臓の移植は移植を受ける人にとっては、透析をしている人であれば透析での時間の制約から脱却することができるし、また多くの内服薬を必要としなくなる。(腎不全の人ではリンの薬や降圧薬などたくさん。。)
しかし、移植を受ける人は免疫抑制剤を飲み続けなければならない。一生である。
基本的にはカルシニューリン阻害薬(主にはタクロリムス)、ミコフェノール酸モフェチル(セルセプト)、ステロイドが移植後の免疫抑制剤の維持療法で重要な薬となってくる。
移植直後は腎移植の拒絶反応を抑制するために抗体製剤を使用することが多く、バジリキシマブ(シムレクト)が日本では主に使われる。抗ヒト胸腺細胞ウサギ免疫グロブリン(サイモグロブリン)は日本では使えないが米国では中心的に使われている。
今回、LANCETにHARMONY trialというものが出た。
これは、2008年から2013年までの期間で615人に介入したRCTである。
介入群は3つに分けられ
A:シムレクト投与を行い、タクロリムス・セルセプト・ステロイドの維持療法を行う
B:シムレクト投与を行い、タクロリムス・セルセプト投与を行い、8日目にステロイドの投与を終了する。
C:サイモグロブリン投与を行い、タクロリムス・セルセプト投与を行い、8日目にステロイドの投与を終了する。
患者対象は18-75歳までで、免疫のリスクが低い症例(ABO適合症例など)である。
妊婦などは除外。
一次評価項目:12ヶ月での急性拒絶反応の有無
二次評価項目:グラフト生着率やグラフト機能、NODAT(移植後の糖尿病)の割合、収縮期・拡張期血圧、脂質、体重、移植後感染、悪性腫瘍の割合、傷の治りなどを評価
結論
移植後1年でサイモグロブリン投与はシムレクト投与に比べて有用性がすごく高いというものはない。
免疫のリスクが低い症例ではステロイドの早期の中止は特にやめない場合と異なり優位な差はない。逆に糖尿病のリスクを低下させた。
これは、シムレクトとサイモグロブリンを比較したRCTでは初めてのものである。
限界点としては、症例数がもう少し必要、腎病理の読む人の技量がバラバラ、タクロリムスの血中濃度にばらつきがある、プロトコール腎生検は強制的なものでないなどがある。
患者は内服薬を減らせれば、薬のコンプライアンスもよくなるはずである。
僕らがしっかりとそうできるように努力することが、大事である。
しかし、移植を受ける人は免疫抑制剤を飲み続けなければならない。一生である。
基本的にはカルシニューリン阻害薬(主にはタクロリムス)、ミコフェノール酸モフェチル(セルセプト)、ステロイドが移植後の免疫抑制剤の維持療法で重要な薬となってくる。
移植直後は腎移植の拒絶反応を抑制するために抗体製剤を使用することが多く、バジリキシマブ(シムレクト)が日本では主に使われる。抗ヒト胸腺細胞ウサギ免疫グロブリン(サイモグロブリン)は日本では使えないが米国では中心的に使われている。
今回、LANCETにHARMONY trialというものが出た。
これは、2008年から2013年までの期間で615人に介入したRCTである。
介入群は3つに分けられ
A:シムレクト投与を行い、タクロリムス・セルセプト・ステロイドの維持療法を行う
B:シムレクト投与を行い、タクロリムス・セルセプト投与を行い、8日目にステロイドの投与を終了する。
C:サイモグロブリン投与を行い、タクロリムス・セルセプト投与を行い、8日目にステロイドの投与を終了する。
患者対象は18-75歳までで、免疫のリスクが低い症例(ABO適合症例など)である。
妊婦などは除外。
一次評価項目:12ヶ月での急性拒絶反応の有無
二次評価項目:グラフト生着率やグラフト機能、NODAT(移植後の糖尿病)の割合、収縮期・拡張期血圧、脂質、体重、移植後感染、悪性腫瘍の割合、傷の治りなどを評価
結論
移植後1年でサイモグロブリン投与はシムレクト投与に比べて有用性がすごく高いというものはない。
免疫のリスクが低い症例ではステロイドの早期の中止は特にやめない場合と異なり優位な差はない。逆に糖尿病のリスクを低下させた。
これは、シムレクトとサイモグロブリンを比較したRCTでは初めてのものである。
限界点としては、症例数がもう少し必要、腎病理の読む人の技量がバラバラ、タクロリムスの血中濃度にばらつきがある、プロトコール腎生検は強制的なものでないなどがある。
患者は内服薬を減らせれば、薬のコンプライアンスもよくなるはずである。
僕らがしっかりとそうできるように努力することが、大事である。
2012/07/28
FEMgふたたび
一年前にFEMgなるものを初めて知り、それからCNI(calcineurin inhibitors)やGitelman症候群で遠位尿細管のMgチャネルTRPV5によるMg再吸収が阻害されることなどを学んだが、「FEMgの正常値は?」と問われて知らないことに気づき、実験データを調べた。
このMg好きによるMg好きのための論文(Magnesium Research 1997 10 315)によれば、extra-renal wastingによる低Mg血症患者さんではFEMgが1.4%(0.5-2.7%)、renal wastingによる患者さんでは15%(4-48%)だった。Control群では1.8%(0.5-4%)だった。
腎機能が悪ければFEMgも下がるのではないか?と思われたが、彼らのデータによればrenal wasting群のクレアチニンは1.2mg/dl(0.7-1.4)で、血中Cr濃度とFEMgには相関は見られなかった。
低Mg血症は利尿剤(renal wasting)、下痢、PPI(extra-renal wasting)によっても起こるし、通常は病歴でrenal wastingかextra-renal wastingか分かるはずだが、FEMgが助けてくれるかもしれない。やっと正常値が分かったので、これからもっと使ってみよう。
このMg好きによるMg好きのための論文(Magnesium Research 1997 10 315)によれば、extra-renal wastingによる低Mg血症患者さんではFEMgが1.4%(0.5-2.7%)、renal wastingによる患者さんでは15%(4-48%)だった。Control群では1.8%(0.5-4%)だった。
腎機能が悪ければFEMgも下がるのではないか?と思われたが、彼らのデータによればrenal wasting群のクレアチニンは1.2mg/dl(0.7-1.4)で、血中Cr濃度とFEMgには相関は見られなかった。
低Mg血症は利尿剤(renal wasting)、下痢、PPI(extra-renal wasting)によっても起こるし、通常は病歴でrenal wastingかextra-renal wastingか分かるはずだが、FEMgが助けてくれるかもしれない。やっと正常値が分かったので、これからもっと使ってみよう。
2012/02/04
NCC
ネフロンの各部分をフェローが担当して発表する"physiology lecture series"で、私は遠位尿細管を担当することになり、さっそくBrenner(腎臓内科の最も有名な教科書)を図書館のeBookで読み始めた。基本的には組織学的な話、ナトリウムの再吸収とその制御の話、カルシウムの再吸収とその制御の話がメインになりそうだ。
臨床的にはthiazide利尿薬の話、高カルシウム尿による尿管結石とその治療の話、Gitelman症候群の話などがメインになりそうだと思っていたら、NCC(Na-Cl cotransporter)を制御するWNK kinases(WNKはWith-No-Lysine [K]の略)の異常をきたすGordon syndrome、そこからさらに話が広がりそうだ。
Gordon syndromeとはfamilial hyperkalemic hypertension (FHHt)とも言い、WNK遺伝子のgain-of-functionな変異によるものだ。つまりNCCが出過ぎてしまい、高血圧、高K血症、高Ca尿、代謝性アシドーシスなどちょうどGitelman症候群あるいはthiazide服用患者の正反対な病態をきたす。
さらにここから、こないだJournal clubで紹介された論文(Nat Med 7 1304 2011)につながった。これは免疫抑制剤tacrolimusが高血圧、高K血症などGordon syndromeとよく似た副作用を起こすことから、これらは元来腎のafferent arterioleの血管収縮によるものと考えられていたが実はNCCの制御に関係しているのではないかと調べた研究だ。
研究結果をみる限り、tacrolimusがどうやらWNK kinaseを活性化させNCCをupragulateすることが分かった。それで、いままでの「移植腎は脱水を嫌うので高血圧に利尿薬は避けよう」という思い込みに反して、実はthiazideを使うほうが理にかなっている可能性が出て来た。やがてcontrol trialが組まれるだろう。
[2016年6月追加]同じグループがタクロリムスの高血圧機序について掘り下げた論文を発表した(JASN 2016 27 1456)。ネフロン特異的FKBP12 deletionによってタクロリムスによる血圧上昇・dipping消失が緩和されNCCリン酸化が抑制されたことと、SPAKとNCCを強制発現させたHEK細胞でタクロリムスがNCCの脱リン酸化を抑制したことから、この現象に腎(ネフロン細胞)のcalcineurinが直接関与している可能性が高まった。
臨床的にはthiazide利尿薬の話、高カルシウム尿による尿管結石とその治療の話、Gitelman症候群の話などがメインになりそうだと思っていたら、NCC(Na-Cl cotransporter)を制御するWNK kinases(WNKはWith-No-Lysine [K]の略)の異常をきたすGordon syndrome、そこからさらに話が広がりそうだ。
Gordon syndromeとはfamilial hyperkalemic hypertension (FHHt)とも言い、WNK遺伝子のgain-of-functionな変異によるものだ。つまりNCCが出過ぎてしまい、高血圧、高K血症、高Ca尿、代謝性アシドーシスなどちょうどGitelman症候群あるいはthiazide服用患者の正反対な病態をきたす。
さらにここから、こないだJournal clubで紹介された論文(Nat Med 7 1304 2011)につながった。これは免疫抑制剤tacrolimusが高血圧、高K血症などGordon syndromeとよく似た副作用を起こすことから、これらは元来腎のafferent arterioleの血管収縮によるものと考えられていたが実はNCCの制御に関係しているのではないかと調べた研究だ。
研究結果をみる限り、tacrolimusがどうやらWNK kinaseを活性化させNCCをupragulateすることが分かった。それで、いままでの「移植腎は脱水を嫌うので高血圧に利尿薬は避けよう」という思い込みに反して、実はthiazideを使うほうが理にかなっている可能性が出て来た。やがてcontrol trialが組まれるだろう。
[2016年6月追加]同じグループがタクロリムスの高血圧機序について掘り下げた論文を発表した(JASN 2016 27 1456)。ネフロン特異的FKBP12 deletionによってタクロリムスによる血圧上昇・dipping消失が緩和されNCCリン酸化が抑制されたことと、SPAKとNCCを強制発現させたHEK細胞でタクロリムスがNCCの脱リン酸化を抑制したことから、この現象に腎(ネフロン細胞)のcalcineurinが直接関与している可能性が高まった。
登録:
投稿 (Atom)