この問題は現時点でも問題になっているが、将来的に高齢者が増えてくるときに更に問題になりうる。我々も病棟で悩まされ、多くの時間を割くと思うので、軸となる一定の考え方を持っておくことは非常に重要である。
今回の構成としては
①:日本の腎代替療法と認知症の現状の確認
②:実際の症例を交えてどのように考えていくのか?
という流れでいこうと思う。
①まずは、日本の腎代替療法の現状である。
下図に示すように75歳以上の高齢者での透析導入が全体の4割~5割を占めている。非常に多いのが現状としてある。
また、認知症になる割合は、75歳以上から10%を超えてきて85歳以上では半数がなんらかの認知症を有しているという統計がある。
②では、つづいて症例からこの両者が関わったケースの腎代替療法について考えていく。
症例:86歳男性でCKD stage5の患者。
CKDの原因:長年の高血圧と数年前の腎癌での片方腎臓摘出。
症状:特になく時々胃の不調があるくらい
中等度の認知症があり一人暮らしではあったが、周りに住んでいる家族の協力を借りていた(食事や服薬など)。認知症に対してはドネペジルとメマンチンを内服。
高血圧でCCB内服、CKDでVitD製剤、前立腺肥大の薬など内服中。
ちなみに生活の部分の評価にADL、IADLを用いる。
この症例ではADLは問題なく、IADLに関しては料理などの部分で障害が出ている。
腎臓内科医の定期受診時の身体所見はBMI 19.1と痩せ型(数年は大きな変化はなし)、質問には単語でしか答えられないという認知機能低下を認めた。
血圧:154/60 mmHg、心拍数:72 回/分、身体所見は時々生じる腕の筋攣縮は認めたが、その他は異常なし
採血
Hb: 11.4 g/dL、BUN: 48mg/dL、Cr: 4.36 mg/dL (eGFR : 13mL/min/1.73m2)、Na: 143mmol/L、K: 4.8mmol/L、Ca: 9.0mg/dL、P: 1.3mmol/L、iPTH: 50ng/L、尿Alb/Cr : 1196mg/g
この診察から腎臓内科医は胃の不調や筋攣縮は軽度尿毒症から来ているものではないか?と考えた。
そうすると考えなくてはいけないのはすぐではないが、今後腎代替療法をどうするのか?ということを考える必要が出てくる。
腎代替療法の決定など、何らかの重大な決定をするときに考えるのは、a) 本人の自己決定権の問題(自分で決められるのか?)、b)(もし、自分で決定などできない場合は意思決定大公認が)患者が何に重きを置いているのかを考えることである。
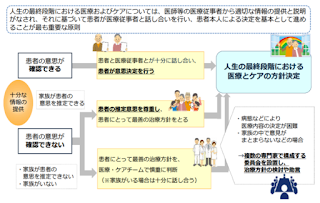
a) 自己決定権の問題に関しては、厚労省から発行されている「人生の最終段階における医療・ケアの決定プロセスに関するガイドライン」は一つの指針である。
上のを見てもわかるように、認知症があったとしても、しっかりと情報提供をすることがまず大切で、その中での意思決定ができるかを確認する。
その上で、意思確認が難しい場合には患者の家族や患者のことを理解している人に意思決定代行人になってもらう。その意思決定代行人にもしっかりと十分な情報の提供を与えることが大切になる。
b) 我々は話し方で自分の持っていきたい治療や検査などに持っていくことができてしまう。これを認識しながら、しっかりと中立な立場で話をして、意思決定代行人に患者が重きにおいていること(例えばなんでもいいから長生きしたいや長生きはどちらでもいいから人生の質を良くしたいなど)を考えながら意思決定を行っていただく必要がある。
しかし、本人でないのでこの決定には一定の重圧がかかるもの事実である。
→この症例でも本人の意思決定が難しいと判断され、娘さんに意思決定代行人として話が進められた。ただ、腎代替療法を開始するのがいいのか?開始しないほうがいいのか?と揺れ動いていた。
ここで、この症例に対してのエビデンスを考えてみる。
・65歳以上で透析施行者は一般の人よりも高い死亡率を有する(USRDS data)。
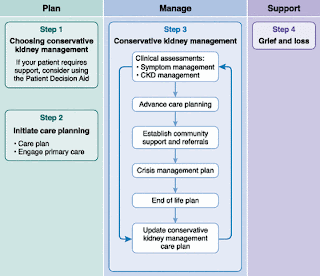
・Conservative managementという手段はどうなのか?このmanagementで腎機能悪化を抑制させ心理的な助けになったたという報告もある(Adv Chronic Kidney Dis 2016)(Conservative managementに関してはCJASN 2019が非常に秀逸なので一読することをお勧めする。)下図はConservative managementの流れを示したもの。
また、腎不全患者の治療決定にに関しては、NICE(National Institute for Health and Care Excellence)の2018年のガイドラインでも記載されている。
その記載では、腎代替療法が絶対的に必要になる少なくとも1年以上前から家族も含めて、腎代替療法のことやConservative managementのことは話しておく必要があるとしている。そして、患者の要因(フレイルや認知症や他の合併症の有無など)や患者の好みに合わせて治療は決めるべきとしている。
この症例では臨床的に考えなくてはならないこととしては、
1:高度CKDに対するマネジメントオプションは何か?
2:その選択肢のオプションでいい点と悪い点は何か?
3:我々は、どのように患者がそれらのオプションを選択するのを手助けできるか?
があると思う。
1:高度CKDのマネジメントオプションについては、血液透析(施設透析と家庭透析)、腹膜透析、腎移植がある。
・腎移植は80歳代でも良好な結果が得られているという報告はある(Transplantation 2016)が、この症例では認知症や生命予後の観点からも選択としては厳しいかもしれない。
・同様に腹膜透析や家庭透析に関しても自分での管理がメインになるため、サポートを受けながらの現状では厳しいと考えられる。
・選択としては、施設透析を行い、透析アクセスに関しては恒久的透析カテーテルを挿入しての透析がいいかもしれない(AJKD 2018)。恒久的透析カテーテルはカテーテル関連感染のリスクが高くなり、それに伴う死亡率も高くなることが知られている(AJKD 2003)。
ちなみに血液透析をしている人で、認知症の有無によって死亡率は大きく異なる。認知症がある場合には死亡率が2倍になるという報告がある(CJASN 2018)。
RPA/ASNガイドラインでは、この症例のようなすべての患者に予後を推定することを推奨している。また、75歳以上の患者で下記のうちの2つ以上に当てはまるようであれば透析を行うことを断念してもらうことを推奨している。
・Surprise question(翌年患者さんが亡くなるとしたら、その事が予期せぬこととしておどろきますか?)に”No”と答える(→患者さんの長期予後が期待できていないと考えている)
・併存疾患の高いスコア
・機能障害がある
・重度栄養失調がある。
2:治療のいい点と悪い点を常に考えることは重要になる。
この症例の場合は下図のようになる。透析をした場合としない場合に分けている。
・透析をすることのメリットは、合併症のコントロールがしやすいことが上げられる。
生存期間に関しては論文によってConservative managementより長くなるというものもある(J Palliat Med 2012)が、合併疾患を有している人であれば殆ど生存期間は透析を行った場合でも行わなかった場合でもかわらないという論文もある(NDT 2011、CJASN 2012)。
・透析をすることのデメリットは、週3回 5時間程度透析をするときに座っている必要性が出ること(時間的制約・行動の制約)や、透析施行中の下肢のつりや低血圧などの合併症を生じ嘔気やめまいなどの症状を感じる場合がある。
3:患者の治療オプション選択の手助けに関しては、先に話した内容のまとめになるが、
・まずはNICEのガイドラインが推奨しているように、患者や家族と話し合うことをなるべく早めの時期から始める。
・RPA/ASN ガイドラインが推奨しているように患者や家族に予後についての情報を提供する。その中で治療のいい点と悪い点のしっかりとした提示は患者や家族が非常に治療をイメージしやすいものになるため重要になる。
・最終的には不利益と利益を考えながら治療のオプションを決定することは重要になる。
・患者さんの価値観、嗜好、人生のゴールなどを許容しながら柔軟性のある治療は大切である。
コロコロと意見の変わる患者もいるかも知れないが、その患者はまだ治療などを十分に理解できていない可能性も高いのでしっかりと話しをしたり、もしくは違う人を意思決定代行人に選定したほうがいい場合もある。
→この症例では、最終的に娘さんとの話し合いで長く生きるということよりもQOLに重きを置くということでConservative managementを主体に行う事になった。
最終的にこの決断が患者さんや家族にとって良かったのかは、時間がたってみないとわからないかもしれないが、これからはこのようなことは非常に重要になってくると思うし多くなってくる。
今回はAnnals Internal of Medicineの2020の論文から引用させてもらった。
これにはビデオもついており、実際の様子も見て取りながら理解する事ができるので時間があればぜひ参考にしていただきたい。