腎臓内科フェローが当直で緊急に透析カテーテルを挿入するのは、日本でも米国でも同じだ。しかし米国では「やりたい人がやればよい(そのほうが患者も安全だ)」という風潮が高まっており、CJASNでも2018年に賛否両論が掲載された(「必修であるべき」がCJASN 2018 13 1099、「必修でなくてよい」がCJASN 2018 13 1102)。
筆者は、8年前のある出来事がいまだに忘れられず(1、2、3)、その後も「カテ道」で経験を積ませていただき、現在の施設でもカテを入れている。そんなわけで、大腿静脈からガイドワイヤーの付属していないCVカテーテル(透析用ではないもの)キットを挿入したある日のこと。
そのキットは、穿刺針の外筒がシース・イントロデューサーのような役割を果たし、その内腔からカテーテルを挿入する(挿入後は外筒を剥いて除去できるようになっている)ものだった。
しかしカテーテルだけでは操作性がわるく、少しでも抵抗があると(左で総腸骨静脈と動脈が交差するなど)進まないし、一旦細い静脈に迷入するとバックはできるが方向転換ができない。抜いたり出したりするたび位置確認にポータブルX線を撮っても、埒が明かない。
しかし、CVカテーテルは「カテーテル」というだけあって、どれも「何ゲージ」という以外に、内腔に「何インチ(0.025、0.035など)」のガイドワイヤーが入るか明記してある。そこで、透視下にカテーテル内腔からガイドワイヤーを進めると、するすると容易にIVCに入ってカテーテルを導いてくれた。
吉田兼好の『徒然草』第52段は仁和寺の和尚が石清水八幡(写真)に行った時の話で、「少しのことにも、先達はあらまほしき事なり」とある。
ガイドワイヤーもまた、あると大変ありがたいものである。
しかし、注意すべき点もある。それは、先端がどこにいるかわからないガイドワイヤーは、却ってあぶないということだ。
たとえば内頚静脈からCVカテーテルを挿入する場合、ベッドサイドでガイドワイヤーの先端位置を確認することはむずかしい。「心電図モニターで不整脈(心室性期外収縮や非持続性心室頻拍)が出れば心室内だから、引きましょう」などというが、それ以外にも迷入してほしくない(穿破してほしくない)場所は沢山ある。
だから筆者は、最近もっぱら(透析用か、短期・長期用かを問わず)CVカテーテルはカテ室で挿入することにしている。安全には替えられないからだ。
「少しのことにも、ガイドワイヤーと透視はあらまほしき事なり」とでも言おうか。
クマさんがおしっこしないで冬眠できるのも、じん臓が一日に体液の何十倍もろ過してから不要なものを残して再吸収するのも、じん臓の替わりをしてくれる治療があるのも、すごいことです。でも一番のキセキは、こうして腎臓内科をつうじてみなさまとお会いできたこと。その感謝の気持ちをもって、日々の学びを共有できればと思います。投稿・追記など、Xアカウント(@Kiseki_jinzo)でもアナウンスしています。
2019/03/29
2019/03/07
尿からも色々と考えてみよう (尿中Naの使い方と注意点)
尿の生化学検査を使うことは多いだろうか?
腎臓内科医は使うことも多いかもしれないが、使い道に迷う時も多いと思う。
今回は基礎的なことから少しこの部分に触れたい。
・尿中Na (ナトリウム)
通常は尿中Na排泄量は、食事の摂取量から汗、便排泄での喪失量を差し引いたものになる。通常は40-220mEq/day程度と言われる。
有効循環血液量が少ない時は、交感神経やRAA(レニン・アンジオテンシン・アルドステロン)系が働き、尿中Na排泄を<15mEq/Lにし、Na喪失を避け有効循環血液量を維持する。
有効循環血液量が多い時は、ANP(atrial natriuretic peptide)などが放出され、尿細管でのNa再吸収を抑制し尿中Na排泄を促進している。
☆尿中Naは有効循環血液量を間接的に測定する手段として、Na異常症の診断にも用いられている。
また、FENaを用いる場面も多い。これは、腎臓から尿のNa排泄割合を示している。
尿中Na濃度は利尿剤などを使用している場合などは測定誤差が出てしまう。
尿中NaやFENaを利用する場面:
・AKIの原因が腎前性か腎性(ATN:急性尿細管壊死)かを鑑別する材料として使用される。
尿中Na<15mEq/LやFENa<1%は腎不全の原因が輸液に反応する腎前性が原因を示唆する。
もともと腎機能のベースが悪い(CKD)の人にもこの式は使用できるのか?
→正常腎に比して尿中Na移行が少なく、反応は遅くなることに留意して使用すれば有用。
この鑑別方法を用いて、鑑別できない場合はあるか?
→下記の病態には注意が必要
早期:腎血管収縮が生じGFRが低下、まだ尿細管は問題なし(腎前性の値が出る)
晩期:早期の状態が持続し、尿細管壊死が生じ尿中Na増加(腎性の値が出る)
上記の場合は、測定するタイミングによって数値が変化するので注意する。
上記の状態を起こしうるものとして、下図にもあげたような敗血症やNSAIDs使用や横紋筋融解症など我々が遭遇し安いものということはチェックしておく必要はある。
・敗血症や高齢者使用時には注意(エンドトキシンや高齢によりurea transporterがdown regurateして、FE ureaの値が高く出やすくなってしまう。)
腎臓内科医は使うことも多いかもしれないが、使い道に迷う時も多いと思う。
今回は基礎的なことから少しこの部分に触れたい。
・尿中Na (ナトリウム)
通常は尿中Na排泄量は、食事の摂取量から汗、便排泄での喪失量を差し引いたものになる。通常は40-220mEq/day程度と言われる。
有効循環血液量が少ない時は、交感神経やRAA(レニン・アンジオテンシン・アルドステロン)系が働き、尿中Na排泄を<15mEq/Lにし、Na喪失を避け有効循環血液量を維持する。
有効循環血液量が多い時は、ANP(atrial natriuretic peptide)などが放出され、尿細管でのNa再吸収を抑制し尿中Na排泄を促進している。
☆尿中Naは有効循環血液量を間接的に測定する手段として、Na異常症の診断にも用いられている。
また、FENaを用いる場面も多い。これは、腎臓から尿のNa排泄割合を示している。
FENa = (UNa × P crea / P Na × U crea) × 100
尿中Na濃度は利尿剤などを使用している場合などは測定誤差が出てしまう。
尿中NaやFENaを利用する場面:
・AKIの原因が腎前性か腎性(ATN:急性尿細管壊死)かを鑑別する材料として使用される。
尿中Na<15mEq/LやFENa<1%は腎不全の原因が輸液に反応する腎前性が原因を示唆する。
もともと腎機能のベースが悪い(CKD)の人にもこの式は使用できるのか?
→正常腎に比して尿中Na移行が少なく、反応は遅くなることに留意して使用すれば有用。
この鑑別方法を用いて、鑑別できない場合はあるか?
→下記の病態には注意が必要
早期:腎血管収縮が生じGFRが低下、まだ尿細管は問題なし(腎前性の値が出る)
晩期:早期の状態が持続し、尿細管壊死が生じ尿中Na増加(腎性の値が出る)
上記の場合は、測定するタイミングによって数値が変化するので注意する。
上記の状態を起こしうるものとして、下図にもあげたような敗血症やNSAIDs使用や横紋筋融解症など我々が遭遇し安いものということはチェックしておく必要はある。
☆FENaの感度・特異度が最も高い場合は乏尿を伴い、GFRが低下している場合であることは知っておくべきである!
FE urea
利尿剤使用時は尿中NaやFENaの数値は正確ではなく、その場合にはFEureaが診断の助けとなる。
FE urea = (U urea × P crea / P urea × U crea) × 100
FE urea < 35%が有効循環血液量減少を示唆すると言われている。
ureaは水とともに近位尿細管で再吸収されるため、サイアザイドやループ利尿薬の使用での影響を受けない。
しかし、近位尿細管の障害を生じうるアセタゾラミド投与中やマンニトール、グリセオールなどの浸透圧利尿薬使用中は正確ではなく、urea産生が増加しうるタンパク質過剰摂取や体内異化の亢進での使用は注意する。
副腎不全時は、遠位尿細管でのミネラルコルチコイド作用不足により、Na利尿が生じ有効循環血液量が減少しFE ureaも減少する。
FE urea使用の注意点は?
・利尿剤の使用がない状態ではFENaに代わって使用すべきではない。
・敗血症や高齢者使用時には注意(エンドトキシンや高齢によりurea transporterがdown regurateして、FE ureaの値が高く出やすくなってしまう。)
2019/03/01
腎臓内科医が考えるC型肝炎について。
皆さんはC型肝炎(HCV)の診療は得意だろうか?
多くの腎臓内科医は首を横に振る人も多いかと思う。筆者もその一人である。
KDIGOからCKDにおけるHCVのガイドラインが出ており、それを見ながら少し勉強できたらと思う。
今回は、簡単な記載であり実際には直接ガイドラインを見ていただきたい。
評価のタイミング
以前の2008年に比べて、より細かく提言された。
・CKD患者
−CKD評価の最初の段階でHCVスクリーニングを行う(1C)。
−抗体検査が陽性の場合には、NAT(核酸増幅検査)によってHCV-RNA検査を行う(1A)。
−HCV感染患者には肝臓の繊維化を評価を行う(1A)
・透析患者
−施設透析開始時、または透析機器の変更や方法変更時にHCVスクリーニングを行う(1A)。
−施設透析では、6ヶ月毎に抗体検査とNAT検査を行う(1B)。
−NATだけ、もしくは抗体検査が陽性時にNAT検査を行う(1A)。
・腎移植患者
−腎移植評価の際にHCVスクリーニング評価を行う(1A)。
肝繊維化評価目的に肝生検などの侵襲的な検査は行うべきではない。
☆抗体検査
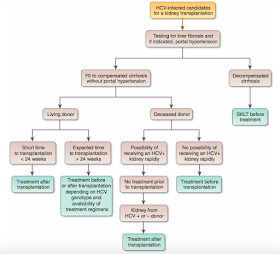
下記に簡単な手順のアルゴリズムの表を載せる。
HCV感染の治療(CKD患者、移植患者)
以前のガイドラインと比べインターフェロンの使用推奨がなくなった。
・HCV感染のある、すべてのCKD患者に対して抗ウイルス治療可能か評価を行う(1A)。
−インターフェロンなしの治療を推奨(1A)
−HCVのgenotype、ウイルス量、治療歴、薬剤の反応、GFR、肝臓繊維化の程度、合併疾患の程度、腎臓・肝臓移植の適応(1A)
・GFR≧30ml/min/1.73m2 (CKD G1-G3b)の患者では、DAA(direct-active antiviral)治療のレジメンが推奨(1A)
・GFR <30ml/min/1.73m2 (CKD G4-G5D)の患者では、リバビリンを用いないDAA治療を推奨。
・腎移植患者ではHCV治療時に評価をする。
−DAAを基本とした治療を推奨(1A)
−HCVのgenotype、ウイルス量、治療歴、薬剤の反応、GFR、肝臓繊維化の程度、合併疾患の程度、腎臓・肝臓移植の適応(1A)
−インターフェロンを含めた治療は避ける。
薬剤について:
透析施設でのHCV感染の予防:
これに関しては、2008年のガイドラインとの違いはない。
・感染管理と手指衛生が非常に重要(1A)。
・HCV患者に専用の透析機械を用いることは推奨されない(1D)。
・HCV感染患者の隔離は推奨されない(2D)。
腎移植前後のHCV感染の管理:
2008年からDAAの使用推奨もあり抜本的に改訂された。
・代償性肝硬変患者では腎移植単独(肝腎同時移植でなく)が推奨される。
・HCV感染ドナーはHCV感染レシピエントに移植すべき。
・DAA治療のタイミングは個々のケースで決定すべき。下記の表を参照。
HCV感染患者の腎疾患の診断と治療:
・HCV関連腎症の治療は初期治療として、DAAでの治療を行い、クリオグロブリンの増悪、ネフローゼ症候群の発症や急速進行性腎障害が生じている場合には、免疫抑制剤や血漿交換を追加使用検討する。
このHCVのガイドラインは我々が臨床を行う上で非常に重要である。
このガイドラインでは、DAA治療が中心となっている。DAA治療において難点はが高コストである。なので、低所得国など多くの国で純粋に踏襲できない可能性はあることには注意するべきである。
 |
| http://chiba-kantomo.com/hepatitis-commentary/2431 より引用 |